Изменение сердечного ритма – состояние, которое испытывают абсолютно все люди, не зависимо от того, имеются у них заболевания сердца или нет. Другое дело – причины этого заболевания: они могут быть совершенно разными. Ниже мы расскажем о видах тахикардии и как с ними бороться.
Изменение сердечного ритма
, не зависимо от того, имеются у них заболевания сердца или нет. Другое дело – . Ниже мы расскажем о видах тахикардии и как с ними бороться.
Нормальная частота сердечных сокращений (ЧСС) колеблется в пределах 60-80 ударов в минуту. Всё, что меньше 60 – брадикардия, а что больше 80 – тахикардия. При этом тахикардия тахикардии рознь. Сказать, что у человека с ЧСС больше 80 ударов в минуту – тахикардия, всё равно, что ничего не сказать.
– системе, которая обеспечивает правильное регулярное сокращение сердечной мышцы.
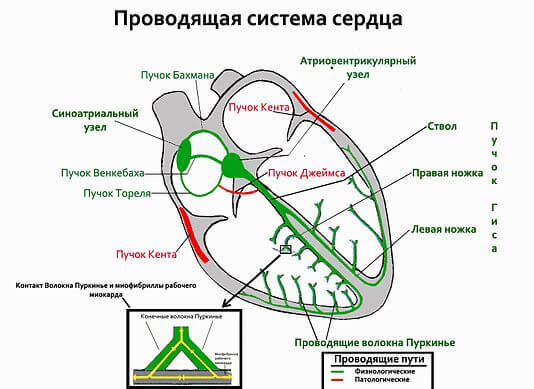
В сердце есть – именно в нём в норме возникает электрический импульс, который распространяется по всему сердцу, вызывая его сокращение. Кроме этого узла есть и другие образования, в них импульсы в норме не вырабатываются. Если же это происходит, то ритм сердца становится неправильным (). Нервные волокна, по которым проходят электрические импульсы, образуют своеобразную сеть, располагающуюся в толщине сердечной мышцы. При некоторых заболеваниях импульс может «бегать по кругу» в этих волокнах, вызывая частые повторные сокращения сердца – тахикардию.
Начнём с такого понятия, как . Смысл этой тахикардии заключается в том, что и как результат – учащённое сердцебиение (тахикардия).
- физиологической (возникает как закономерная реакция на физическую нагрузку);
- неврогенной (при психоэмоциональном стрессе, неврозе, нейроциркуляторной дистонии);
- кардиогенной (при сердечной недостаточности);
- эндокриногенной (при тиреотоксикозе, патологии надпочечников);
- при инфекционных заболеваниях, лихорадке.
Отличительными особенностями синусовой тахикардии , ЧСС при ней не превышает 160 ударов в минуту, вегетативные пробы всегда дают эффект (о них чуть ниже).
Синусовая тахикардия проявляется ощущением сердцебиения, которое может сопровождаться болями в сердце, нехваткой воздуха.
1. проба Вальсальвы (натуживание с задержкой дыхания после глубокого вдоха на 20-30 с);
2. массаж правого каротидного синуса в течение 10-15 с;
3. проба Ашнера-Даньини (надавливание на глазные яблоки в течение 5 с, пациент при этом лежит на спине, глаза закрыты, взгляд направлен вниз);
4. опускание лица в холодную воду на 10-30 с;
5. присаживание на корточки;
6. вызывание рвотного рефлекса;
7. надувание воздушного шарика;
8. прыжок с небольшого возвышения;
9. комбинация перечисленных приёмов.
возраст старше 65 лет, выраженная энцефалопатия, инсульт в прошлом, глаукома, тяжёлая сердечная недостаточность, синдром слабости синусового узла, синдром каротидного синуса.
. – и по возможности устранить её (причину) или снизить её влияние на сердечную деятельность. Этим занимается врач. крепкий чай, кофе, алкоголь, острую пищу, переедание; . При недостаточности этих мер врач назначает препараты, уменьшающие ЧСС. В случаях упорной тахикардии показано электрофизиологическое исследование для решения вопроса о хирургическом лечении.
.
Серьёзнее обстоят дела с – (140-220 ударов в минуту и более). Пароксизмальные тахикардии случаются при появлении в сердце более активного очага, чем синоатриальный узел, генерирующего электрические импульсы. Этот новый более активный очаг может быть в предсердиях или в желудочках сердца.
(в этом главное отличие от синусовой тахикардии). Нередко начало приступа ощущается как толчок в груди, отмечается сердцебиение, слабость, чувство страха, учащённое мочеиспускание.
У молодых людей без заболеваний сердца выраженных нарушений кровообращения не наблюдается. У них пароксизмальная тахикардия может продолжаться сутками и не приводить к сердечной недостаточность. А при наличии болезней сердца, особенно в пожилом возрасте, высокая ЧСС не обеспечивает полноценный ударный и минутный объёмы сердца, что приводит к снижению давления, малому поступлению крови в головной мозг. Появляется головокружение, могут быть обмороки, транзиторные ишемические атаки. Уменьшение кровотока в сердце может вызвать приступ стенокардии, инфаркт миокарда. Снижение кровотока в почках ведёт к отсутствию мочеиспускания.
- электролитные нарушения (изменения количества ионов в крови);
- гормональные расстройства;
- резкое переутомление;
- рефлекторное влияние других органов;
- избыточное употребление кофе, алкоголя;
- на фоне пороков сердца, лёгочного сердца, кардиосклероза, пролапса митрального клапана).
Однако чаще всего применяют лекарственную терапию (подбирается врачом!), а при её неэффективности – электрические методы лечения (проводятся только врачами стационаров).

Еще одной разновидностью учащённого сердцебиения является старое название – это , исходящих из других очагов (а не из синоатриального узла) с ЧСС до 350-600 ударов в минуту.
При (ещё одна разновидность учащённого сердцебиения) наблюдается ритмичная деятельность предсердий с ЧСС до 250-350 ударов в минуту.
- ИБС;
- острый инфаркт миокарда;
- пороки сердца (приобретённые и врождённые);
- тиреотоксикоз;
- артериальная гипертония;
- ТЭЛА;
- тяжёлая сердечная недостаточность;
- алкогольное влияние на сердце;
- лёгочное сердце и др.
: внезапное сердцебиение, иногда как удар в грудь, чувство страха, учащённое мочеиспускание, общая слабость, головокружение, потемнение в глазах, иногда потеря зрения, одышка. Вегетативные пробы временно замедляют ритм, но аритмичность, свойственная этим двум состояниям, сохраняется.
До этого момента речь шла, в основном, о тахикардиях, которые вызываются импульсами из активных очагов в предсердиях. Но бывают тахикардии, возникающие от импульсов, идущих из желудочков сердца (пучок Гиса и его ножки, волокна Пуркинье). Это При них наблюдается более тяжёлое нарушение кровообращения, может возникнуть шоковое состояние. Вегетативные пробы здесь неэффективны, они не урежают ЧСС, которая колеблется в пределах 140-220 ударов в минуту. .
- острый инфаркт миокарда;
- постинфарктная аневризма;
- артериальная гипертензия с выраженной гипертрофией миокарда левого желудочка;
- острый миокардит;
- кардиосклероз;
- гипертрофическая и дилатационная кардиомиопатия;
- пороки сердца (врождённые и приобретённые);
- хроническое лёгочное сердце;
- амилоидоз;
- гемохроматоз;
- тиреотоксикоз;
- опухоли и травмы сердца;
- «сердце спортсменов».
Для устранения приступа желудочковой тахикардии в зависимости от исходного состояния применяют лекарственную или электроимпульсную терапию.
. Заболевания, способные привести к фибрилляции желудочков, те же, что и при желудочковой тахикардии.
: потеря сознания, судороги, шумное хрипящее дыхание, прогрессирующий цианоз, сужение зрачков с быстрым последующим расширением, непроизвольное мочеиспускание, редко – дефекация. В период от нескольких секунд до 1 мин судороги и дыхание прекращаются.
- убедиться в отсутствии пульса на сонных артериях;
- приступить к сердечно-легочной реанимации – непрямому массажу сердца и дыханию «рот-в-рот» — до момента доставки дефибриллятора.
Реанимационные мероприятия проводятся врачами-реаниматологами по четкому алгоритму.
Эта основная информация, касающаяся тахикардий, которую нужно знать. Конечно, она упрощена для лучшего восприятия. Однако мы надеемся, что для людей, не вовлечённых в медицину, статья оказалась полезной и помогла хотя бы немного понять суть тахикардий.опубликовано econet
Автор: А.В. Косова
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
Источник: econet.ru