Суть резистентности к инсулину заключается в нарушениях гомеостаза глюкозы в крови. За правильную концентрацию глюкозы в крови отвечает инсулин – гормон, вырабатываемый поджелудочной железой. Инсулин способствует прохождению глюкозы через стенки клеток внутрь. Однако в случае резистентности к инсулину, даже если уровень инсулина в норме, клетки организма становятся резистентными к нему.
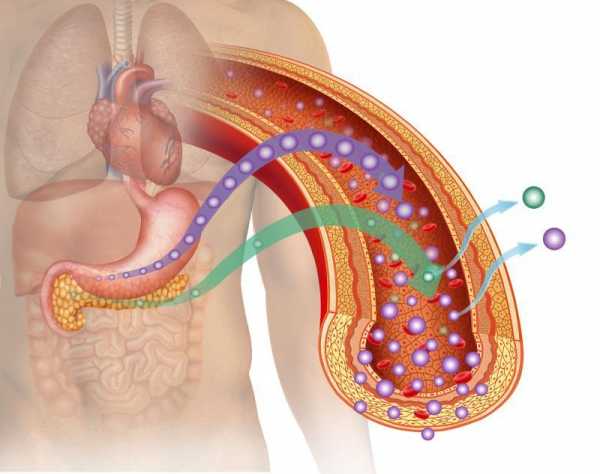
Действие инсулина оказывает на них нейтральное влияние. У тех, кто страдает диабетом, часто недостаточное количество гормона, которое приходится восполнять инъекциями или фармакологическими препаратами. Я заметила постоянно увеличивающееся число пациентов, страдающих резистентностью к инсулину. Это серьезная санитарная проблема XXI века.
Надо осознать, с какой болезнью мы столкнулись. Каждую клетку в нашем организме можно сравнить с домом, у которого заперты двери. Ведь чтобы открыть дверь, нам нужен ключ. Эквивалентом ключа в организме выступает инсулин. Мы возвращаемся домой уставшие, голодные, хотим приготовить поесть, у нас с собой все необходимые продукты, останавливаемся перед дверью и начинаем долгие поиски ключей… Нашелся! Мы нашли ключ, но – неприятный сюрприз. Он не подходит к нашей двери.
Мы сталкиваемся с такой же ситуацией в случае резистентности к инсулину. Для правильной работы клетки нуждаются в глюкозе, но для того чтобы она попала внутрь, нам необходим инсулин. У тех, кто страдает резистентностью к инсулину, есть и глюкоза, и инсулин, но, оказывается, есть и закрытая дверь с новым замком. Они сами поменяли его невольно через нарушение основных правил здорового питания.
Резистентность к инсулину касается прежде всего клеток скелетных мышц и жировой ткани, а также клеток печени. Последствиями резистентности к инсулину являются прежде всего нарушения жирового обмена в нашем организме, дающие симптомы абдоминального ожирения.
Признаки резистентности к инсулину
Вот некоторые из них:
- хроническое чувство голода и нужда подъедать;
- головная боль, сонливость, оцепенение;
- неспокойный нарушенный сон;
- студенистое тело, склонность к задерживанию воды в организме;
- гормональные расстройства (поликистоз яичников).
Этому явлению способствует повышенный уровень триглицеридов ≥ 150 мг/дл в сыворотке крови и пониженный уровень «хорошего» холестерина (HDL), защищающего от отложения атеросклеротических бляшек в кровеносных сосудах. Параметр HDL, считающийся опасным, это < 40 мг/дл для мужчин и < 50 мг/дл для женщин.
Нарушение в организме провоцирует повышение артериального давления ≥ 130/85 мм рт. ст., за которым следует развитие заболеваний сердечно-сосудистой системы, неалкогольная жировая дистрофия печени, синдром поликистоза яичников. Резистентность к инсулину оказывается причиной многих заболеваний: гормональных расстройств; нарушений, связанных с распределением жира в организме; гипертонии.
На развитие резистентности к инсулину оказывает влияние множество факторов:
- чрезмерное количество сахара в принимаемой пище;
- злоупотребление алкоголем;
- нехватка физической активности;
- игнорирование пищевых непереносимостей и аллергий;
- нарушенная бактериальная флора;
- переутомление работой, сопровождаемое нехваткой отдыха;
- хронический стресс – повышенный уровень кортизола (гормон стресса);
- прием фармакологических препаратов: глюкокортикостероидов, диуретиков (тиазидных, петлевых), оральных противозачаточных средств, блокиратор кальциевых каналов (принимаемых чаще всего при заболеваниях сердца);
- слишком длинные перерывы между приемами пищи и вечернее переедание.
Обследования, выявляющие инсулинорезистентность
Для анализов, доказывающих отсутствие инсулинорезистентности, необходимо направление от терапевта. В состав ряда исследований входит сахарная кривая.
кровь сдается натощак. Следовательно, пациенту вводится 75 граммов глюкозы, затем следующий анализ делается через два часа после подачи глюкозы (для инсулина натощак: до 24 ЕД/дл).
- Снижение массы тела даже на 10 % понижает резистентность к инсулину. Прирост массы тела на 5–7 килограммов удваивает риск развития диабета второго типа, а прирост на 8–11 кг утраивает риск заболевания диабетом.
- Надо ежедневно съедать 5–6 сбалансированных блюд с перерывом 3–4 часа.
- Диета должна содержать натуральные и цельнозерновые продукты, овощи, семена, орехи, сухие бобовые растения, белок животного и растительного происхождения, высококачественный жир, достаточное количество витамина C, PP, B5 (пантотеновой кислоты), В6, цинка, хрома, получаемые из пищи (все эти компоненты содержатся в натуральных продуктах).
- Надо пить 1,5–2 литра жидкости в день. Стоит ограничить себя в кофе и чае, поскольку они нарушают управление сахаром.
- Диета должна быть богата кислотой омега-3, присутствующей в рыбе, семенах, масле. Она помогает выравнять концентрацию глюкозы в организме, улучшает чувствительность клеток к инсулину и уменьшает риск возникновения инфаркта миокарда.
- Стоит дополнительно принимать витамин D (избыток жировой ткани приводит к нарушению обмена этого витамина).
- Надо больше двигаться, примерно три раза в неделю ходить на длительные прогулки.
- Надо учиться технике релаксации.
По книге Божены Кропки, «Твой второй мозг — кишечник. Книга-компас по невидимым связям нашего тела»
Подписывайтесь на наш youtube канал!
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
Источник: econet.ru